Therapiemöglichkeiten
Ziel der Therapie ist eine Verringerung der vorhandenen Schmerzen oder eine bessere psychische Verarbeitung der Schmerzen sowie eine Reduktion der Toilettengänge, insbesondere in der Nacht.
Die Behandlung des chronischen Beckenschmerzes ist aber nach wie vor eine Herausforderung für den Therapeuten und führt nicht selten zu enttäuschenden Ergebnissen für Patient und Arzt.
Fast 200 beschriebene verschiedene konservative und invasive Therapieformen weisen darauf hin, dass kein einheitliches, Erfolg versprechendes Therapieregime existiert und da die Ursachen so vielfältig und auch mannigfaltig sind, lässt sich oft kein Standardbehandlungsschema aufstellen.
Bei der Aufnahmeuntersuchung nach eingehendem Gespräch mit dem Patienten und der Durchsicht der vorliegenden Vorbehandlungsberichte wird daher ein individueller Plan aus dem breiten Spektrum verschiedener oraler, intravesikaler und interventioneller Behandlungsansätze zusammengestellt. Entsprechend der multifaktoriellen Hypothesen werden unterschiedliche und auch oft kombinierte Ansatzpunkte verfolgt. Der Effekt der durchgeführten Maßnahmen wird in regelmäßigen Abständen überprüft. Bei Bedarf wird eine Anpassung vorgenommen.
Welche Therapieansätze gibt es?
-
Medikamente zum Einnehmen (orale Medikation)
Die orale Therapie reicht von nicht-steroidalen Analgetika über das Antidepressivum Amitriptylin (Saroten), dem Antiallergikum und H1-Blocker Hydroxycin (Atarax), dem membranstabilisierenden Pentosanpolyphosphat (SP 54, Elmiron) bis hin zu Cortison, Prostaglandinen und L-Arginin.
Welche oralen Medikamente sind erfolgreich?
- Schmerzmittel (Gabapentin, Pregabalin = Lyrica)
- Antidepressiva (Amitriptylin, Duloxetin)
- Natriumpentosanpolysulfat (Elmoron, SP54)
- Antihistaminika (Hydroxycin = Atarax)
- Immunmodulatoren: Cortison, Azathioprin, Cyclosporin A, Methotrexat, Suplatast-Tosilat, Montelukast, Tacrolimus, Adalimumab
- Anticholinergika
- Alphablocker
- Prostaglandine
- Hormone (lokale Östrogene)
- L-Arginin
- Misoprolol
- Dextroamphetaminsulfat (bis 60mg)
-
Blasenspülungen
Neben einer oft sehr langwierigen medikamentösen Therapie haben sich Spülbehandlungen der Blase mit speziellen, die Blasenschleimhaut regenerierenden Substanzen (Pentosanpolysulfat, Hyaluronsäure, Chondroitinsulfat) sehr bewährt. Durch die Instillationstherapie über mehrere Wochen können Schleimhautdefekte repariert und die Blasenschleimhaut regeneriert werden. Hiermit besteht eine der wenigen kausalen Therapieansätze bei der IC.
Auch Silbernitrat, Clorpactin, Heparin, Dimethylsulfoxyd (DMSO), Capsaicin oder Lokalanästhetika werden intravesikal angewandt. Diverse Studien beschreiben eine Beschwerdebesserung, die zwischen 0-90% der Patienten schwankt. Allerdings dauert der Wirkeintritt dieser konservativen Therapieoptionen oft sehr lang und die meisten Therapieversuche enden letztlich meist frustran. -
EMDA-Therapie (Electro Motive Drug Administration)
Neuere interventionelle Therapieoptionen scheinen einen deutlich besseren und schnelleren Wirkeintritt zu haben.
Mit der sog. EMDA-Therapie (Electro Motive Drug Administration) wird ein Gemisch aus einem örtlichen Betäubungsmittel und Cortison über einen Spezialkatheter in die Blase eingeführt. Durch die Zugabe von schwachem Strom wird erreicht, dass die Wirkstoffe per Iontophorese in die tiefen Schichten der Blasenwand eindringen und nachhaltig wirken können. Eine Kombination mit zusätzlichen Blasenschleimhaut regenerierenden Medikamenten ist möglich. Hier zeichnet sich eine Methode ab, die erstmals bei diesen Patienten eine wesentliche Symptomerleichterung bringt. Bereits nach der ersten Instillation konnte bei 70%-85% der Patienten ein gutes Ansprechen mit Reduktion des Dranges und der Schmerzen erreicht werden. Eine Wiederholung der Therapie in unterschiedlich langen Intervallen ist zur Aufrechterhaltung des Effektes notwendig – oft jahrelang.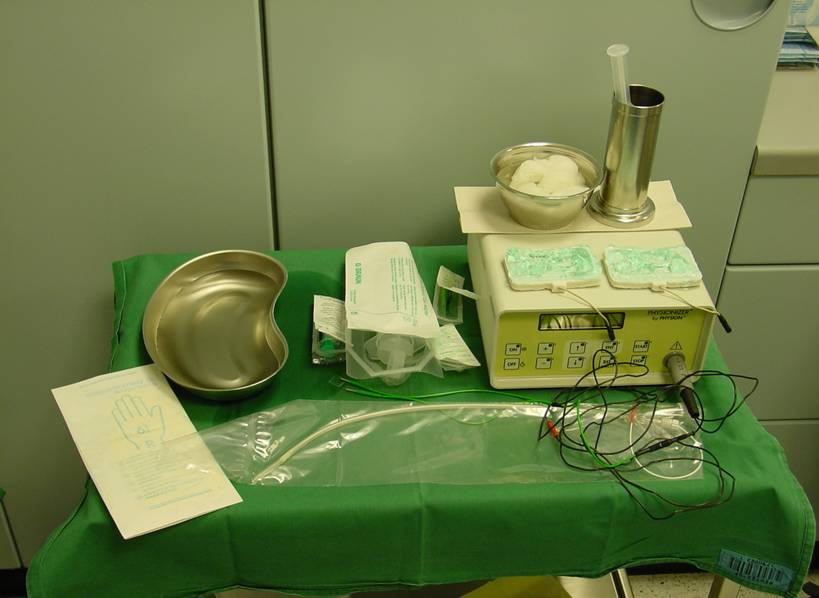
Vorbereitung einer EMDA-Anwendung mit Spezialkatheter und Physionizer zur Stomapplikation.
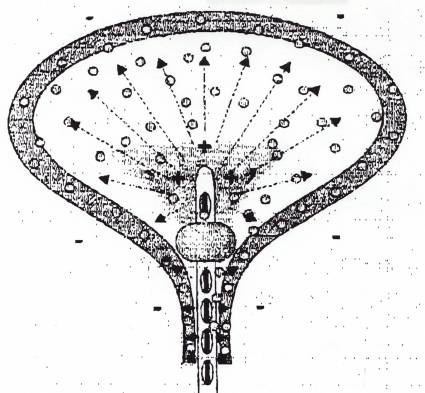
Schema des Wirkmechanismus der EMDA-Therapie: Durch den elektrischen Strom können die Substanzen in die tieferen Wandschichten der Blase eindringen und an den Rezeptoren für Harndrang und Schmerz wirken.
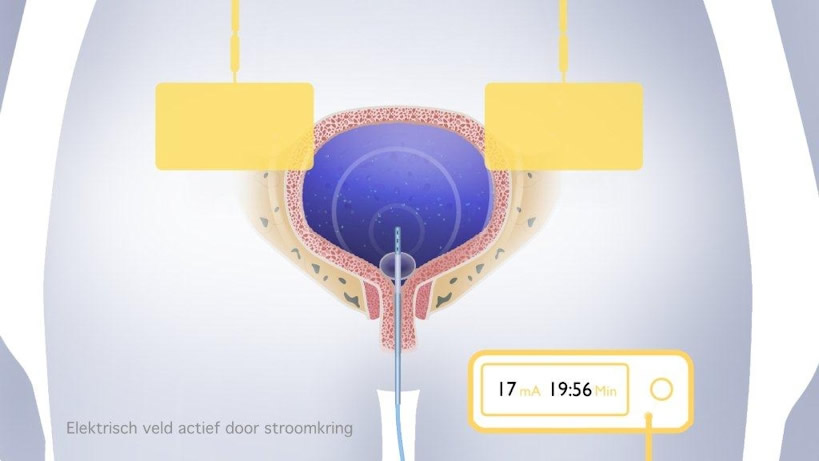
Schematische Darstellung der EMDA-Therapie.
-
Endourologische Verfahren
Endourolgische Verfahren wie Resektion oder Laserung werden zur Entfernung von gutartigen Geschwüren (sogenannte Hunner´schen Ulzera), die sich bei einigen Patienten mit chronischem Becken- und Blasenschmerz finden, angewandt. Leider haben sie sich nicht zur langfristigen Symptomreduktion bewähren können.
Auch die Injektion von Botulinum-A-Toxin (Botox) in die Blasenmuskulatur kann den Schmerz und Drang in Einzelfällen lindern. Die Ansprechraten liegen zwischen 50-70%. Allerdings ist Botox für dieses Krankheitsbild noch nicht offiziell zugelassen (off label).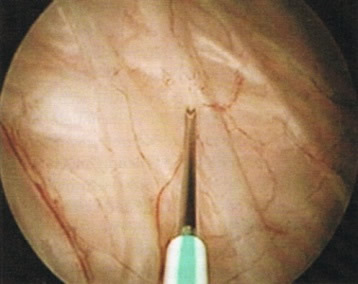
Blick in die Blase mit der eingeführten Nadel zur Botox-Injektion.
-
Elektrotherapieverfahren
Die nicht-invasive perkutane Tibialis-Nerven-Stimulation sowie die operative sakrale oder pudendale Neuromodulation werden zur Therapie des Beckenschmerzsyndroms eingesetzt wird. Nach anfänglicher Schmerzerleichterung sind im Langzeitverlauf aber viele Patienten Therapieversager.
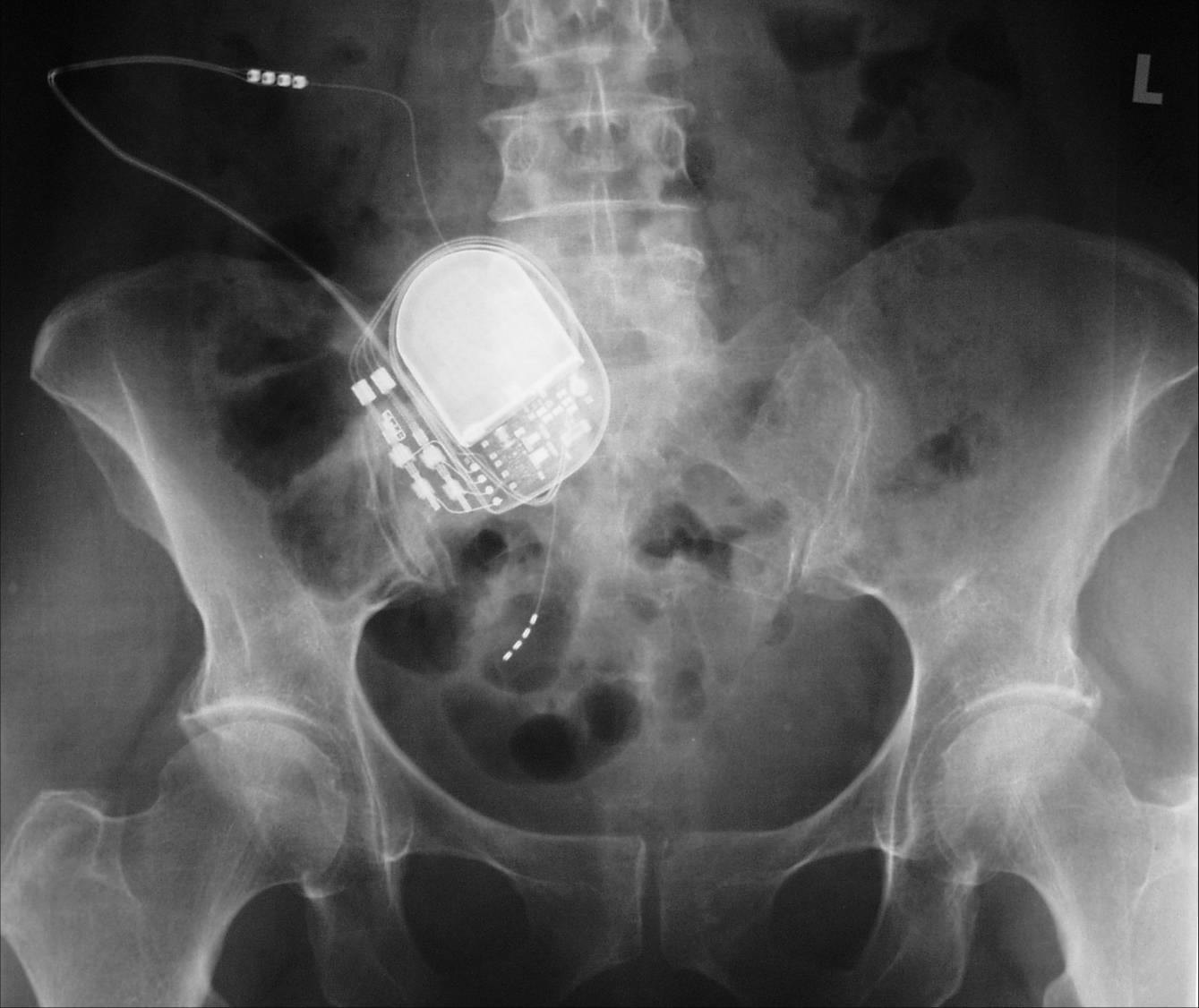
Implantierte Elektrode und Neuromodulator zur sakralen Neuromodulation (SNS).
-
Ergänzende Verfahren (Supportivmaßnahmen)
Ergänzend können sich Änderungen der Lebensbedingungen wie das Ausschalten von Stressfaktoren, Umstellung der Ernährung, Verzicht auf schmerzinduzierende Nahrungsmittel, Nahrungsergänzungsmittel, Reizstrombehandlung des Beckenbodens, natürliche Kohlensäurebäder, Wechselduschen, Massagen, Fangopackungen von Schulter-, Nacken-, LWS- und Harnblasenregion, Wassertreten, Physiotherapie mit Biofeedback des Beckenbodens, Osteopathie und psychologische Einzelgespräche positiv auswirken.
-
Stationäre Rehabilitationsmaßnahme
Immer wieder gibt es Patienten, deren Beschwerden ambulant nur unzureichend gelindert werden können. Diese profitieren von einer multimodalen Therapie, die nur im Rahmen einer stationären Rehabilitation möglich ist. Deutschlandweit die erste Adresse für eine stationäre Reha-Maßnahme ist die Kurpark-Klinik in Bad Nauheim.
Informationen unter Klinik Bad Nauheim, PD. Dr. W. Vahlensieck -
Operation als letzter Ausweg, wenn die Blase nicht mehr funktioniert
Als ultima ratio in therapieresistenden Fällen bleibt bei hohem Leidensdruck jedoch nur eine operative Intervention. Eine Blasenaugmentation (Vergrößerung der Blase mit einem Darmsegment) führt nur in seltensten Fällen zur Beschwerdefreiheit, da die Blase als ursächliches Organ verbleibt. Der orthotope Blasenersatz unter Belassen der Harnröhre führt in über 60% zur Beschwerdepersistenz und es muss sekundär extrem aufwändig eine Entfernung der Harnröhre und Änderung des Blasenersatzes nachgeschaltet werden. Dazu kommt, dass bei Frauen (im Gegensatz zum Mann) der Anschluss an die Harnröhre in 30-40% mit einer v.a. nächtlichen Inkontinenz und in bis zu 60% mit einer Hyperkontinenz, die einen regelmäßigen Selbstkatheterismus bedingt, verbunden ist. Eine Entfernung der Blase unter Mitnahme der Harnröhre ist daher in jedem Fall immer zu überdenken.
Da es sich meist um jüngere Frauen handelt und bei allen, die Wert auf ein unversehrtes Körperbild legen, sollte auch möglichst ein Stoma vermieden werden, sodass bei dieser Klientel ein kontinenter Nabelpouch die optimale Form des Blasenersatzes darstellt. Je nach Situation kann aber auch eine inkontinente Stomaableitung in Frage kommen.
Obwohl hier eine Beschwerdefreiheit in 80-100% der Fälle erzielt werden kann, muss in Anbetracht möglicher peri- und postoperativer Komplikationen auf jeden Fall die Indikation kritisch gestellt werden. Zudem sollten diese Operationen in dafür ausgewiesenen und spezialisierten Zentren erfolgen.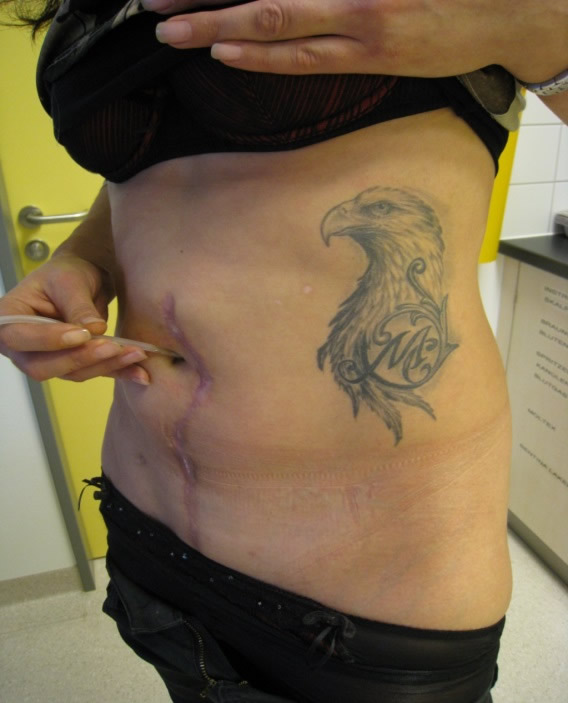
Katheterisierbares Nabelstoma nach Blasenentfernung und Anlage eines Pouches.

Beutel der Stomaversorgung nach Ileumconduit-Anlage mit Stoffsäckchen kaschiert.
